Vacunarse, la única salida

Por Ligia Nicolai
Desde la irrupción del virus SARS-CoV-2 en Wuhan, China, la sociedad mundial escucha innumerables explicaciones y posibles soluciones para superar este nuevo coronavirus que prácticamente ha puesto en pausa al mundo. Entre las opciones aparecen la inmunidad de rebaño, la posibilidad de que sea una enfermedad estacional, hasta la imperiosa necesidad de que el mundo cuente cuanto antes con una vacuna contra la COVID-19. Al momento, la única opción que parece ser viable para iniciar el fin de la pandemia es acceder a la ansiada, pero a la vez, temida y controversial vacuna.
Ante esta situación de incertidumbre que atraviesa la población, sumado a que la colocación de las vacunas comienza a ser una realidad en algunos países del mundo y, que pronto lo serán en el nuestro, distintos especialistas opinaron acerca del desarrollo de las vacunas contra el SARS-CoV-2. Así, aportaron certezas frente a la constante aparición de información que hoy, a través de los múltiples canales de comunicación, termina convirtiéndose en desinformación.

En esta línea, Mario Melcon, neurólogo e integrante del Comité Organizador de los cursos de Medicina Traslacional que organiza la UNNOBA junto a FINEP y Famyl, expresó: “En general hay un consenso de que la mitad de la población de nuestro país aceptaría colocarse la vacuna y la otra mitad no, pero cuando la gente dice que no la acepta me parece que lo que está esperando es más información”.
Omar Sued, infectólogo, presidente de la Sociedad Argentina de Infectología (SADI) y director de Investigaciones Clínicas de la Fundación Huésped, se refirió a la necesidad de que la información se transmita con claridad, tanto desde los organismos oficiales como desde los medios de comunicación: “Lo que tiene que hacer la ciencia es transmitir la información lo más clara posible y, en ese sentido, ella atraviesa una crisis comunicacional, no sólo nacional, sino mundial. Está sobrepasada por la ‘infodemia’ y por las noticias con efectos inmediatos y el sensacionalismo. En este sentido, hay que seguir apelando a que la información transcurra por canales confiables, como por ejemplo, hace el CONICET, con el equipo que combate las fake news“.
Los profesionales consultados concuerdan en que, para que la campaña de vacunación sea efectiva, los gobiernos deberán generar confianza en la sociedad, brindándole información clara y precisa. También coinciden en que a ningún laboratorio, ni farmacéutica, ni equipo científico les sirve fabricar y distribuir una vacuna que al ser aplicada, pueda causar daño.
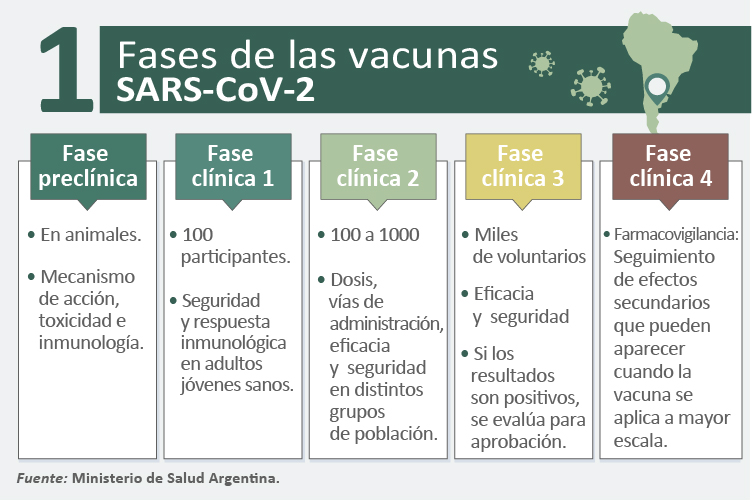
Como explica Patricia López, licenciada en Enfermería y docente de la UNNOBA, las vacunas contra la COVID-19 no saltean etapas y cumplen rigurosamente las fases habituales, aunque de manera más acelerada, ya que la situación lo amerita.
“En situaciones excepcionales como la que estamos atravesando se utiliza la figura de emergencia, que te permite, dos meses después de la última dosis del estudio, utilizar esa información para tomar decisiones”, remarcó Sued, y contó que esa guía de uso de emergencia se utilizó para la vacuna del Ébola y también con la de la gripe H1N1 que comenzó a aplicarse tan sólo cuatro meses después que se desatará la pandemia.
En el caso de Estados Unidos, por ejemplo, es la Administración de Medicamentos y Alimentos (FDA) la encargada de esta aprobación; en Europa lo hace la Agencia Europea de Medicamentos (EMA), mientras que en Argentina es la Administración Nacional de Medicamentos y Tecnología Médica (ANMAT) quien deba autorizar la utilización de las nuevas vacunas contra el coronavirus en cuestión.
Melcon explicó que cada país tiene parámetros para regular las vacunas y los medicamentos en general, que en el caso de nuestro país, la ANMAT, son muy rigurosos. “Hay que confiar en la ciencia, en las compañías de investigación, en nuestro país, en el Ministerio de Salud: son ellos quienes estudian qué es lo que conviene”, agregó.
El trabajo de la ciencia
Los especialistas aseguran que el desarrollo de la vacuna contra la COVID-19 “no se hizo de la noche a la mañana”, sino que había mucho trabajo realizado. Pero, ¿a qué se refieren los expertos cuándo hablan de trabajo previo? Justamente, a que, de ninguna manera, una vacuna se lleva adelante “en un abrir y cerrar de ojos”, ni siquiera en algunos pocos meses. Estas vacunas son hoy una realidad porque la ciencia investigó por años y, al llegar el momento, trabajó de manera conjunta e intensamente.
Sued resaltó que desde el comienzo fue “una ventaja muy competitiva” contar con información previa. “Las pandemias anteriores del SARS y MERS llevaron a países como Estados Unidos y Canadá a instalar centros de investigación específicos para el desarrollo de vacuna contra el coronavirus, incluso había vacunas en fase clínica. Esto permitió tener una amplia biblioteca de prototipos, de diferentes plataformas y, al poco tiempo de que apareciera el SARS-CoV-2, acceder a su secuencia genética”, sostuvo.

Y, entonces: ¿qué son las plataformas de las vacunas?. El director de la Sociedad Argentina de Infectología también explicó que hay varias. “Cuando hablamos de plataformas, nos referimos a la forma, al vehículo en el que el antígeno entra al organismo. Ese vehículo puede ser adenovirus o ARN mensajero, por ejemplo. Esa plataforma va a depender de las experiencias de cómo haya resultado en otras infecciones”, describió.
Como mencionó Sued, las plataformas de las vacunas más avanzadas contra la COVID-19 utilizan vectores virales, virus inactivados y ARN mensajero. Cuando se habla de vector viral se trata de un virus modificado que hace de vehículo, de “transportador”, para introducir material genético exógeno en el núcleo de una célula. De esta manera este “transportador” que ha sido modificado, permite que las células humanas en las cuales ingresa incorporen el material que tiene la información para producir alguna proteína del virus contra el cual se quiere generar la vacuna.

Virginia Pasquineli, doctora en Ciencias Biológicas y directora actual de la Escuela de Ciencias Agrarias, Naturales y Ambientales, explicó: “En el caso de SARS-CoV-2, en algunas de la vacunas que se están probando, estos vectores virales transportan material genético, lo cual no implica de ninguna manera que modifique el ADN humano. Esto brinda información para sintetizar la proteína S (“spike”), componente esencial del virus y fundamental en la unión de las células del hospedador que infecta”.
Pasquinellli, investigadora del CONICET, profundiza: “Con este tipo de estrategias se logra que las células del hospedador produzcan la proteínas S. Eso dispara nuestros mecanismos de defensa, porque el sistema inmune los detecta como extraño. Esto hace que generemos una respuesta inmune que, entre varias cosas, produce anticuerpos que van a reconocer y neutralizar esa proteína. Entonces, ¿qué significa eso? Que si luego de la vacunación me encuentro con el virus, voy a tener estos anticuerpos neutralizantes frente a la proteína S, los cuales se unen a esa proteína en el virus y así no permiten que la proteína se una a las células de mi cuerpo, bloqueando la entrada y protegiéndonos de la infección”.
De esta manera, este tipo de vacunas se desarrollan a través de plataformas con tecnología genética donde el vector es un virus que transporta otro virus. En el caso de las vacunas de Sputnik y AstraZeneca, que son dos de las que llegarán próximamente a nuestro país, el vector es un adenovirus y, en ambos casos no son replicativos, es decir, que no se replican en nuestra sistema celular, por lo cual son seguros. “No provoca enfermedad pero sí produce la proteína del coronavirus y genera una respuesta inmunitaria segura”, aclaró la científica.
Las vacunas que se desarrollan con virus inactivados o atenuados son las que comúnmente se denominan “tradicionales”, con las cuales se realizaron las vacunas Salk, Hepatitis A, Varicela y Triple Viral. En el caso de las dos primeras se utilizó virus inactivo y, en las dos últimas, atenuados. Pasquinelli, quien se especializa en inmunología de las infecciones, planteó que muchas veces estas vacunas necesitan adyuvantes, es decir, componentes que forman parte de la formulación de las vacunas y que aumentan la activación del sistema inmune. “Estas vacunas inactivadas y basadas en proteínas recombinantes son el método tradicional de generación de vacunas. Es un proceso bien establecido y que ha sido utilizado en vacunas frente a varias infecciones, por lo que son vacunas seguras que disparan una fuerte respuesta inmune. Este tipo de tecnología es, por ejemplo, la que está desarrollando un grupo de la Universidad Nacional de San Martín. En relación a las vacunas más avanzadas con esta metodología y que, además está siendo probada en voluntarios en Argentina, está la de Sinopharm“.
En el caso de la vacuna de Pfizer, su generación está basada en la tecnología más novedosas donde se utiliza el ARN mensajero. “Las vacunas de ARN mensajero (así como las de ADN de las cuales hay algunas en fase de prueba) tienen varias ventajas con respecto a su producción. Se realizan utilizando la secuencia genética del virus y no necesitan de otras fases de la producción. Sin embargo, más allá de su mayor simplicidad, tienen la desventaja de ser sensibles a la temperatura, por lo cual es complejo tanto el almacenamiento como su traslado. Además, la capacidad para generar estas vacunas a gran escala aún es desconocida porque actualmente no todas las plantas de producción de vacunas cuentan con estas tecnologías”, resaltó, Pasquinelli.
En tanto, otra de las cuestiones en las que coinciden los expertos es que la seguridad de las vacunas nunca es absoluta. Pero no lo es ni en las vacunas que se colocarán contra la COVID-19, ni en ninguna de las vacunas que se colocan por calendario. No obstante, Melcon expresó que “el porcentaje de efectos adversos suele contarse con los dedos de las manos”.
Por su parte,Sued ejemplificó que la vacuna contra el sarampión puede causar alguna consecuencia grave, pero la posibilidad es “de una en un millón”. A la vez, existen organismos como el ESABI (Eventos Adversos Asociados a Vacunas) que “siguen de cerca” y llevan un control de estos casos. En relación a este control, Melcon subrayó que la aplicación de las vacunas contra el SARS-CoV-2 “tienen y tendrán un estricto seguimiento“.
Acto de solidaridad
Si algo nos ha demostrado la aparición de este virus y su consecuente pandemia es que la mejor manera de transitar el momento e, incluso, apuntar a su resolución no es a través de un acto individual, sino colectivo.
De la misma manera que la sociedad decidió cuidarse para no contagiarse y así, evitar enfermar a personas de riesgo, está en manos de la población confiar y optar por la vacuna para lograr con ella la llamada “inmunidad colectiva”.

En ese sentido se refirió la licenciada en Enfermería y docente de la UNNOBA, Patricia López, quien especificó que esa inmunidad de la población debe alcanzar al menos al 70 por ciento y así, proteger a quienes por diversas circunstancias no puedan ser vacunados. “Cuando hablamos de que vacunándonos estamos siendo solidarios, no nos referimos específicamente a la vacuna contra la COVID-19, sino a la vacunación en general”, destacó la licenciada.
Por su parte, Melcon sostuvo que la historia de las vacunas muestra que “ellas son necesarias”, ejemplo de ello es el control y erradicación de enfermedades como la viruela, la polio y el sarampión. “Todas las pandemias han terminado con las vacunas, no inmediatamente, por supuesto: la viruela tardó casi 200 años en erradicarse, mientras que la polio casi 50”, ejemplificó. “Tenemos que vacunarnos. El contagio colectivo no sirve, porque hoy hay, solo en nuestro país, 4.000 personas internadas y 40.000 muertos. Si está la vacuna, es mejor, es el gran objetivo para cerrar esta pandemia, porque el mundo ha cerrado las pandemias con vacunaciones y, de esa manera las enfermedades van desapareciendo”.
En esta línea, López coincidió en la importancia en la historia de la humanidad de la vacunación en general. “Se ha reducido drásticamente la morbimortalidad debido a la existencia de las vacunas. Por eso, contar con el calendario de vacunación y que la población lo cumpla, no solo es necesario, sino que es una cuestión de salud pública”, manifestó.
Los expertos consultados coincidieron que, una vez realizada la vacunación contra el SARS-CoV-2 la inmunidad no es inmediata. Aun cuando se logre la confianza en la vacunación, no se logrará erradicar de manera espontánea la enfermedad, por lo que la sociedad deberá convivir con las medidas de higiene y cuidado que ha adquirido hasta el momento como: usar tapaboca o barbijo, lavarse las manos frecuente, mantener la distancia social, evitar las reuniones masivas y conglomerados de gente.
Diseño: Laura Caturla